小児眼科(斜視・弱視)
子供の時に治療が必要な斜視・弱視について

人の視力や立体感は、6~8歳ころまでに発達しほぼ完成します。その間、正しい鮮明な映像を脳に送りこの映像を基に「見る」ということを脳が学習し続けることが必要です。ところが、斜視や弱視があると正し鮮明な映像が送られませんので、脳が「見る」とういう学習をすることができず「視力」や「立体視」が発達できないということです。
「斜視」は右目と左目が同じ方向を見ていない病気です。「弱視」は何らかの原因で視力が発育していない病気です。生まれたばかりの赤ちゃんは明るさがわかる程度で、生後1か月で物の形がわかるようになり、2か月ほどで色がわかるようになります。生後2~3か月で、目で物を追ったり、目の位置も安定します。5歳までに視力は1.0に達します。
また、立体視(奥行き感)を生み出す両眼視機能は、1歳半~2歳までには、根幹の部分は完成します。弱視も斜視も重度の場合は、2~3歳までの発見が大切です。現代では生後6か月の乳児でも1秒で両眼同時に屈折や目の位置の異常を検出する機器もあります。小さいから検査できないのではと考えず早めに相談されることが必要です。
子供用の視力・立体視検査用具
-

テラーアキュイティカードⅡ
乳幼児や言葉が不自由な場合により短時間での判定可能な視力検査です。
-

グレーティングカード
乳幼児の視力検査が可能です。
-

CARDIFF ACUITY TEST
魚や車などの絵を用いて、生後5ヶ月~2才前のお子様の視力を測ります。(絵視標と言います)
-

近用字ひとつ視力検査(左)とドットカード(右)
左は小学生の低学年に使える検査用具です。右はウサギの目の大きさが見えるかによって視力を測ります。2才~6才くらいまでのお子様の視力検査です。
-

遠方用の字ひとつ視力表
小学生の低学年と弱視用の視力検査機器です。
-

ステレオフライテスト(左)とラングステレオテスト(右)
左は2才くらいから行える偏光眼鏡で行う立体視検査です。右は1才くらいから行える眼鏡なしで行える幼児向け立体視検査です。
-

TNO
TNOステレオテスト2才くらいから行える赤緑眼鏡を使用して行う立体視検査です。
-
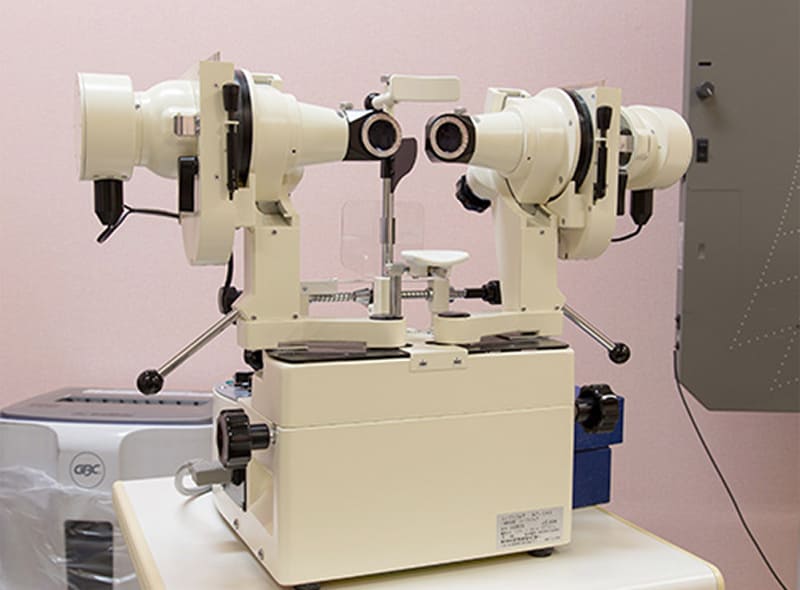
大型弱視鏡
遠見の立体視の検査ができます。斜視・弱視の方がどのくらい両眼を使っているのが(両眼視)を検査したり、訓練にも用います。
弱視とは
何らかの原因で正常に視力が発達していない状態で眼鏡を合わせても視力が出ない病気です。
弱視の原因
先天性白内障や角膜混濁、遠視や近視の屈折異常や斜視などがあります。角膜混濁の原因としては先天性緑内障からの角膜混濁や先天性の角膜の病気などがあります。弱視になりやすい時期としては3歳までが危険性が高い状態にあります。
弱視の治療
先天性白内障や角膜混濁が重度の場合早期手術が必要です。屈折異常や斜視弱視、軽度の白内障や軽度の角膜混濁などでは眼鏡の治療が必要です。
-
Step01メガネ治療
屈折異常弱視や斜視弱視、重度でない先天性白内障や角膜混濁などいずれの弱視でも、その子供さんにとって最適のメガネを合わせることが大切です。
ただし12歳以下のお子さんでは調節麻痺剤を使用した屈折検査でなければ正しい遠視、近視、乱視などの正しい屈折の値ははかりません。調節麻痺剤(サイプレジン点眼、アトロピン点眼)使用した検査後に眼鏡処方を行います。 -
Step02弱視治療
アイパッチや散瞳剤の使用、弱視治療機器(オクルパッド)
左右の視力差が大きく、弱視眼の視力が上がりにくい場合
- 良い方の目にアイパッチをしてもらい、弱視眼を使うようにしむけます。そのときにより効果的にするために、字拾いの訓練をしてもらいます。
- 散瞳剤の使用で、いい方の目を少し見えずらくすることで、アイパッチのできない場合、弱視眼を使うようにしむける方法を用いる場合もあります。
- 最新の弱視治療の訓練機―オクルパッドによる弱視治療法も可能です。良い方の目を遮蔽したり、点眼で見えにくくすることなく、特殊な眼鏡装用により、弱視眼にのみ指標が見えるようにして、ゲームをしながら弱視眼を使うようにできています。週2回のトレーニングで全国的に良い結果が報告されています。
-
Step03弱視の治療
屈折異常弱視
左右の視力のバランス改善をします。(眼鏡泊の使用)
弱視眼の視力が1.0以上に改善後しても、両眼で見ている場合、よい方の目の優位度が強く、弱視眼が使えていない場合、立体視の発育が不良のことがあります。日常の生活のなかで、弱視眼を使用させるように、いい方の目を少し見えにくくする眼鏡泊を使用する治療を行います。斜視弱視
両眼1.0以上の視力獲得後は、弱視眼であったことに注意しながら斜視の治療を行ってゆきます。
斜視とは
右目と左目が同じ方向を見ていない病気です。子供の頃に発症する斜視は、右目で見ていれば左がずれる(左が斜視)、左目で見ていれば右がずれる(右目が斜視)になる共同性斜視がほとんどです。
斜視の原因
子供の2%にみられる病気で、原因としては眼を動かす筋肉や神経、眼球周囲の組織の異常や目の位置のバランスを保つ中枢(脳)の異常によりおきるといわれています。成人になってからの斜視は、子供の頃からの斜視が悪化してみられる場合と麻痺性の斜視で突然複視を生じるような斜視がみられます。
斜視の治療
生後6か月以内に大きく目の位置がずれている場合は、2歳までには手術が必要です。生後6か月以降で、目の位置のずれも少ない場合は、斜視用の眼鏡や、斜視訓練などで治療して行きます。斜視用の眼鏡を外すために、小学生の時に手術をする場合もあります。大人の斜視の場合は、徐々に斜視が出てきた場合は、状態によりプリズム眼鏡により対応したり、手術をおこないます。
麻痺性の場合は、原因の精査のため、神経内科や脳外科に頭蓋内の精査(MRI)のため紹介します。症状や血液検査より重症筋無力症、甲状腺眼症など疑われた場合、各科に紹介します。その間必要に応じプリズム眼鏡で対応したり、末梢性の麻痺の場合、6か月間は麻痺筋の改善のためにトレーニングも行います。いずれの場合も原因疾患治療後の残った斜視に対し、必要があれば手術することもあります。
外斜視について
外斜視は生後1年以内に発症する乳児外斜視とそれ以降に発症する間欠性外斜視、恒常性外斜視に大きく分かれます。
乳児外斜視
生後1年以内に発症し、目を寄せる力が発達する生後6か月以降も外斜視の時が多いというものです。外斜視の状態が多い・ずれ幅が大きい場合、早期に2歳から3歳までに手術をする必要があります。手術前にまっすぐ(正位)の時があれば、立体視まで獲得できることもあります。
-
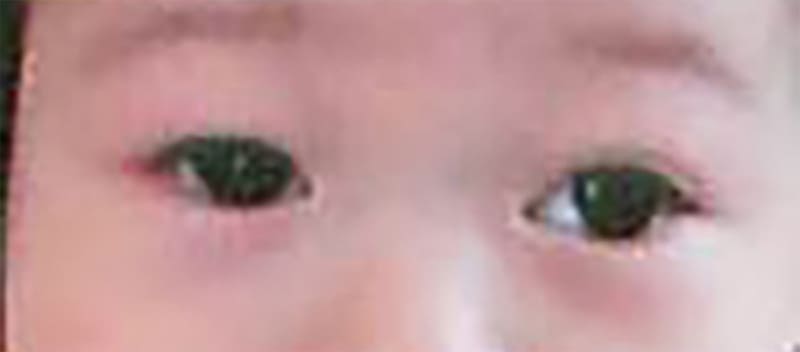
生後8ヵ月:左が外にずれています。
-
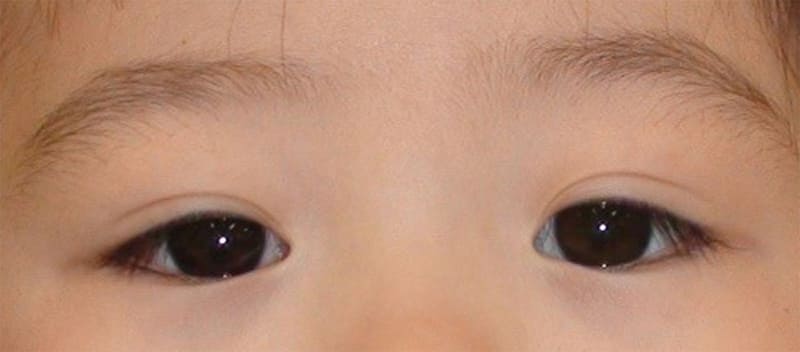
3才:手術後です。
間欠性外斜視
両眼が同じ方向を見ているときと、どちらかがずれている斜視のときがあります。
-
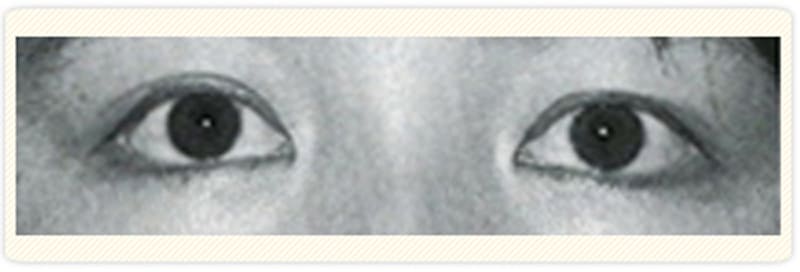
正常な時
-
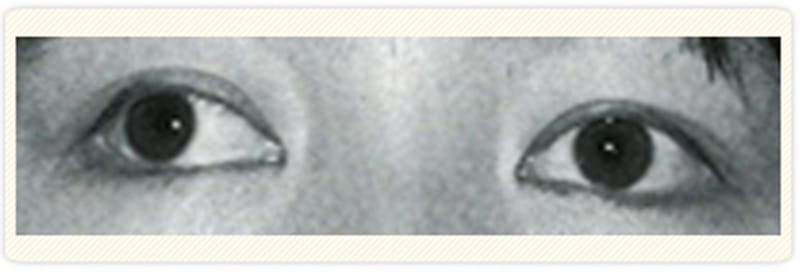
右の外斜視が出ている
まっすぐ見ているが
左右それぞれに外斜視が出ている時 -

左の外斜視が出ている
外斜視の治療ケース
Case1外斜視の頻度が多く、目の位置のずれ幅が大きい場合
小児の場合、必要があれば眼鏡、プリズム眼鏡の装用をして→斜視訓練(目の位置のずれの認識ができなくなっている)(抑制がかかっている)状態の改善を促し→斜視手術を行います。→手術後斜視の再発防止のため斜視訓練を行うことがあります。
成人の場合、両眼の認識に異常があれば、手術により逆に複視を生じる可能性があるためまず両眼の認識状態を検査し、機能的、整容的にメリットがあれば手術を行います。
外斜視の量(目の位置のずれ幅)が小さく、外斜視の頻度が多い場合
Case2外斜視の頻度が多く、目の位置のずれ幅が小さい場合
小児の場合、必要があれば眼鏡やプリズム眼鏡の装用をして斜視訓練により目の位置をずれないよう維持できる力を高めてゆきます。成人の場合、斜視があることで、疲れることがあります。ダブるために生活上問題がある場合、プリズム眼鏡で対応したり、年齢や状態により斜視訓練で対応することがあります。
Case3外斜視量(目の位置のずれ幅)が小さく、外斜視の頻度が少ない場合
小児の場合、今後斜視が悪化するような状態があるか確認し、必要があれば斜視訓練により目の位置をずれないよう維持できる力を高めてゆきます。
成人の場合、斜視があることで、疲れるなど生活上問題がある場合、プリズム眼鏡で対応したり、年齢や状態により斜視訓練で対応することがあります。
恒常性外斜視とは
常に目の位置が外にずれている。乳児外斜視や間欠性外斜視から悪化して外斜視になった場合、片眼の視力がわるく見えない方が外斜視になる場合があります。
治療
治療は主に手術が必要です。小児であれば、状態によりプリズム眼鏡や斜視訓練(抑制除去)行い手術を行います。成人の場合治療は両目を使う機能(両眼視)の力があるか確認し、手術により逆に複視が生じることもあるので十分検査をして手術を行います。
-
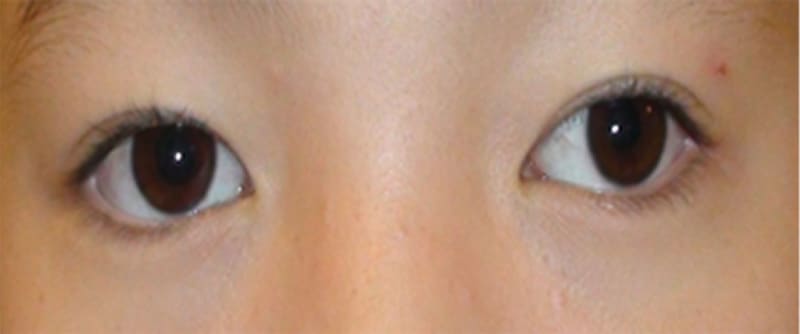
【術前】左がずれてる時
-
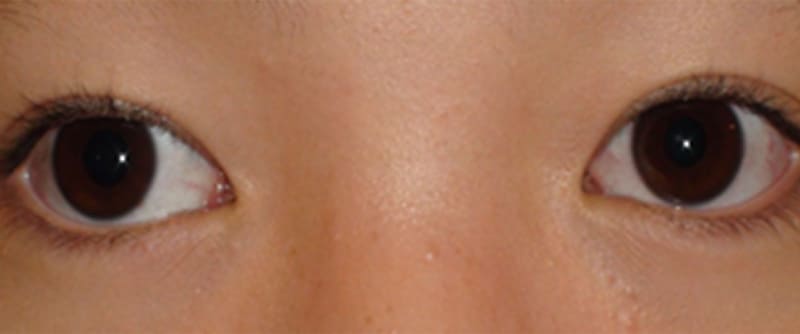
【術前】右がずれてる時
-
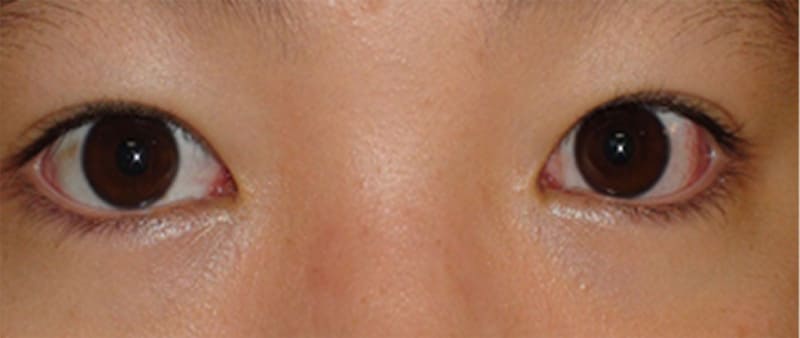
【術後】斜視の術後
内斜視とは
内斜視には大きく6か月以内に発症する先天性内斜視と後天性内斜視に大きく分かれます。
先天性内斜視
生後6か月以内に発症し、内斜視の量が大きい(片方の目が大きく内にずれている、右がずれたり、左がずれたり、両方内にずれているように見えることもあります)のが特徴です。眼位が不安定で上下ずれも合わせて起きやすく、早期からプリズム眼鏡をしっかり装用するか、装用できなければ遅くとも2歳までには斜視の手術が必要です。1回目の手術後も両眼の力を育てるため、プリズム眼鏡は小学生頃までは必要です。また、眼位がもともと不安定のため、内斜視量の増加や上下ずれが出てきた場合追加手術が必要なこともあります。
-

先天性内斜視生後5か月児
治療開始が1歳半のため
その後2回の斜視手術を必要とした -

1回目の内斜視術後
プリズム眼鏡+膜プリズムで治療中の写真 -
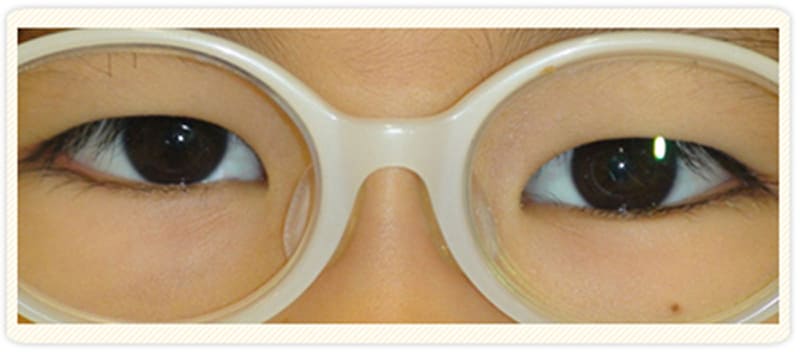
2回目の斜視術後
残存上下斜視に対しプリズム眼鏡装用中です。
大変眼位改善しています。
後天性内斜視
生後6か月以降に発症する内斜視で種々のタイプにわかれます。 まず子供の内斜視の多くは遠視が原因となっていることが多く、調節麻痺剤〈アトロピン点眼〉をして、眼鏡作成し、1か月ほど装用し、眼位(目の位置)改善の程度で内斜視のタイプが分類されます。
調節性内斜視
アトロピン点眼→屈折検査→眼鏡装用→眼鏡装用のみで眼位が改善する
-
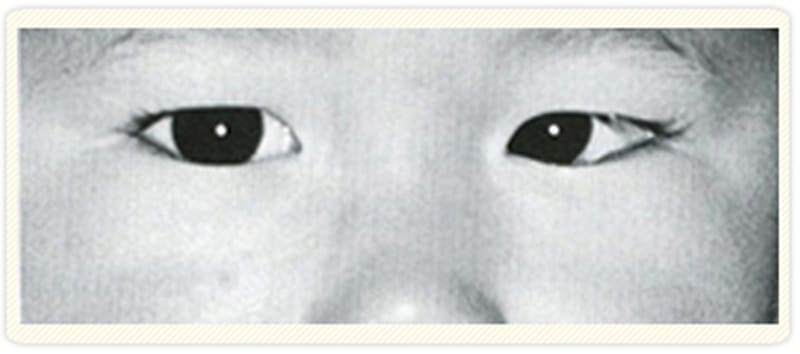
内斜視が出ている例
-
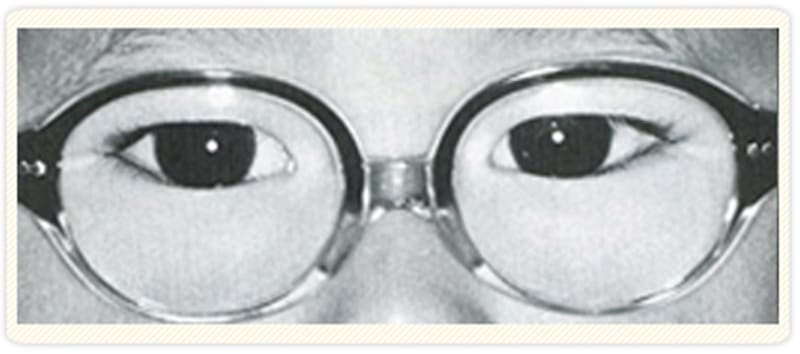
眼鏡の装用のみで内斜視が改善されている
部分調節性内斜視
アトロピン検査→屈折検→眼鏡装用→目の位置が少し改善するが、内斜視が残ります。
-
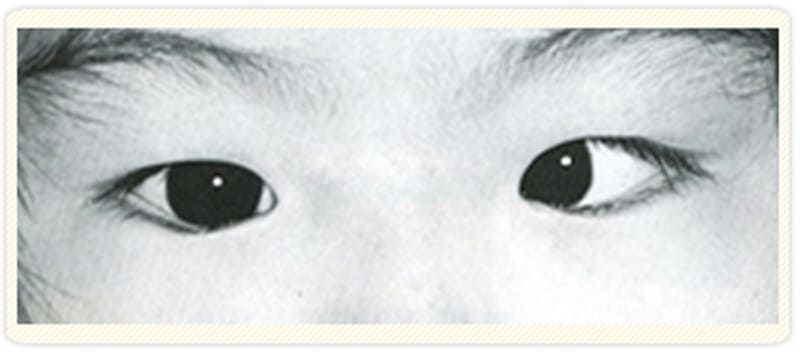
左が内によっている
-
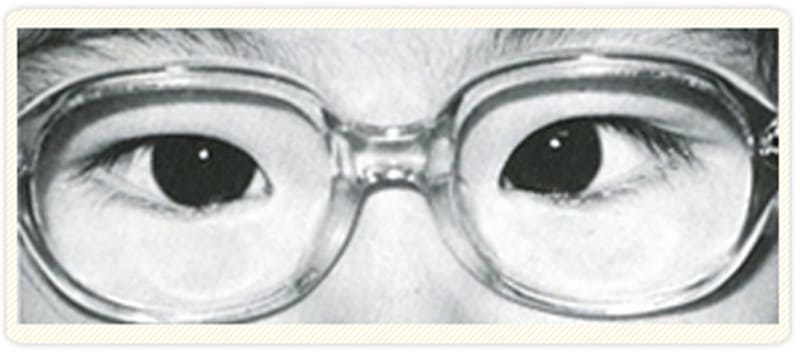
眼鏡装用で少し内斜視が改善していますが、まだ残っていますのでプリズム眼鏡で治療します。プリズム眼鏡の装用ができない場合、プリズム除去を目的に手術を行います。
それ以外の内斜視
アトロピン検査で眼鏡装用をしても眼位が改善しないタイプの内斜視があります。
周期性内斜視
3~4歳頃より見られ、1~2日おきに周期的に内斜視がみられその後内斜視が多くなる内斜視です。内斜視の日の量に応じ、手術するか、プリズム眼鏡で対応し、プリズム眼鏡を外す場合手術を行います。
急性内斜視
外傷やストレス、近視で内斜位から急に内斜視になるということから突然発症する内斜視で複視を自覚することが多いものです。デジタル画面長時間使用が原因で内斜視となるケースが最近問題となっています。中枢神経に関連する疾患からのこともあるため、MRIなどの検査のためまず、総合病院に紹介します。その後プリズム眼鏡装用後、徐々にプリズムを減量することがあります。
基礎型内斜視
生後6か月以後の内斜視で眼鏡装用で眼位が改善しない場合、プリズム眼鏡で眼位が安定すれば、プリズム除去目的に手術を行います。
開散不全や開散麻痺
近くはいいけれど遠くを見ると内斜視になるものです。成人にみられるもので複視を自覚します。
開散麻痺
脳幹部の腫瘍、血管障害、多発性硬化症や頭部外傷などの原因があり、突然生じます。まず原因検索と原因の治療が必要です。日常生活に対応するためプリズム眼鏡の装用、原因の治療後残存する内斜視量大きい場合プリズムを外すために手術を行います。
開散不全
徐々に遠くを見るとぼやけるから遠くを見るとき複視を感じるというように徐々に増悪する場合です。プリズム眼鏡の装用、必要があれば手術を行います。
麻痺性斜視とは
突然ある時から物が二重にみえる(複視)を生じるもので、目を動かす筋の麻痺による斜視です。左右のどちらか、また両眼に原因となる筋がある場合があります。
原因の精査
原因としては脳梗塞、動脈瘤、脳腫瘍、ウイルス性の炎症、多発性硬化症などの脱髄疾患、自己免疫疾患の重症筋無力症、甲状腺眼症、糖尿病や高血圧症に伴う虚血などがあります。採血をしたり、原因精査目的に神経内科や脳外科に紹介します。
複視の対応
原因精査と同時に複視に対する対応を行います。特に成人では運転時の複視は問題になりますので、プリズム眼鏡の作成ですくなくとも正面時の複視を改善するよう対応します。徐々に改善することが多くそれに伴いプリズム量を減量します。
院内トレーニング
原因精査後、原因疾患の治療後、原因不明の場合などで、麻痺が残存した場合、半年は改善する可能性がありますので、麻痺筋を使う訓練の指示や、院内でトレーニングを行います。
定期検診
病気発症より6か月後しても麻痺により斜視が正面で大きく残った場合は、斜視の手術を行います。
頭を傾ける斜視(先天性上斜筋麻痺)
お座りができるようになるころから、いつも同じ方に首を傾けることから気づかれます。元々上斜筋の発育不良が原因で割と多く認められます。いつも首を傾けるため、肩こり、顔面非対称が生じたりします。成人になるまで気づかずあるときから頭の傾きだけで対応できず複視による症状が出てくる場合もあります。
小児期正面で上下斜視が出る
頭の傾きが大きく身体発育上問題がある場合、屈折検査→プリズム眼鏡装用→プリズム眼鏡装用ができない場合やプリズム眼鏡を外すために手術を行います。
-

【術前】目の位置のバランスをとるため、左に傾いている
-

【術後】頭の傾きが改善している
-

【術前】右上転している
-
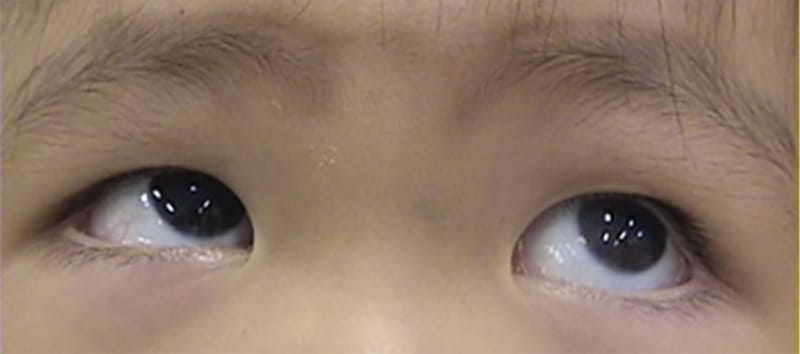
【術後】過剰な右上転状態が改善しています
成人の場合
プリズム眼鏡で改善可能であればプリズム眼鏡の装用。改善できないほど上下のずれが大きい場合、精査を行い斜視手術を行います。
-

【術前】
-

【術後】
術前に比し頭の傾きが改善しています
小児期に注意の必要な疾患
白色瞳孔
本来黒い瞳孔(ひとみ)が白く見えることを言います。瞳より奥くの目の中に白く大きな病変があるサインです。最も注意すべき病気に網膜芽細胞腫で、生命に関わる病気です。その他胎生血管系遺残、未熟児網膜症、家族性滲出性硝子体網膜症、色素失調症などが原因でも起きます。
先天性緑内障
「うまれつき眼内の水の出口である隅角のつくりの異常」により眼球内の圧力が上昇することで目の神経がダメージを受け視野の障害を伴う疾患です。
緑内障の症状:眼脂を伴わない流涙、羞明(まぶしがる)また眼瞼痙攣を生じる。
角膜径のサイズがおおきい先天性緑内障の背景:妊娠中の感染症、鉗子分娩でないか、家族に先天性緑内障がいないか、近親婚でないか、ホモシスチン症などの全身疾患の有無、アトピー性皮膚炎などでステロイドの使用、外傷歴がないかなどが関係します。
先天性緑内障の診断のポイント
- 眼圧が22mmHgが2回以上測定
- 視神経乳頭の陥凹が大きい
- 視野異常がある
- 角膜径(黒目のサイズ)、や眼軸長(眼球の表面から奥までの長さ)が大きい、角膜径は新生児で10mm、1歳で11mm、乳児で12mm、小児で13mm以上あれば緑内障が疑われます。
先天性緑内障の治療
学童期以前の早期発症の緑内障は眼圧が高いことが多く、手術治療が第一選択です。学童期以降の遅く発症する場合は、緑内障点眼薬で眼圧のコントロールを行い、点眼で眼圧が維持できなければ、手術になります。
先天性眼瞼下垂
瞼を上げる筋肉の発育不良により生まれつき瞼が下がっている状態です。瞼が生まれつき下がっている場合、眼瞼下垂以外の病気を伴うこともあります。眼瞼縮小症候群、マーカスガン現象の合併、先天性外眼筋繊維症、先天性動眼神経麻痺などがあります。
経過:生後すぐはほとんど会見しないが、1~2か月後、急速に目が開くようになり、その後それ以上改善しなくなる。
治療:高度の片眼性眼瞼下垂では2歳~就学時までに手術を検討する。
遮蔽弱視を起こしやすいため、眼科に定期的に、視力や眼位、固視の状態など検査し、必要に応じて、弱視治療を行う必要がある。治療は、主に吊り上げ術が行われている。
朝顔症候群
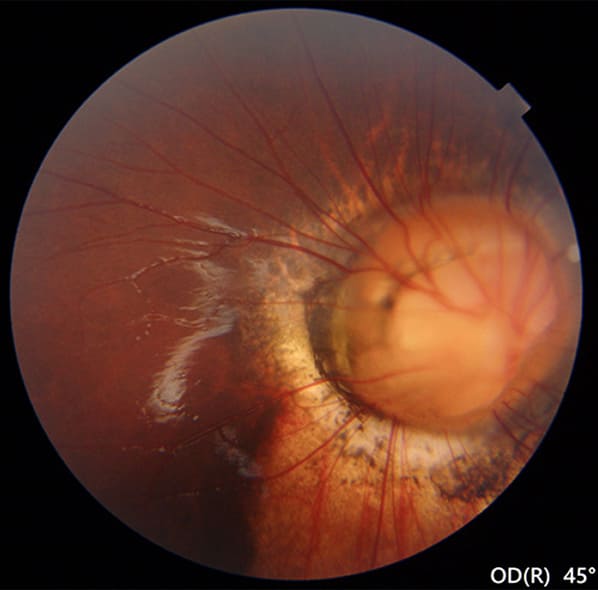
視神経乳頭(目の視細胞と脳細胞を接続する視神経の束を眼底検査で見たとき視神経乳頭という)の部分が拡大陥凹し、陥凹している部分は、白色組織で覆われ、朝顔ににているので病名がついている。黄斑があれば0.1以上の視力が発育する可能性がある。
治療方針:視力不良例が多く、黄斑部が形成されれば0.1以上の視力がでることがあります。器質的異常があっても、眼底の状態から可能性があれば、低年齢から、眼鏡装用や健眼遮蔽を行い視力改善を促す治療を行われている報告はあります。網膜剥離を起こすことがあり、定期的な検査が必要です。
網膜色素変性症
様々な遺伝子異常により視細胞(とくに杆体細胞)が障害される病気で、徐々に進行してゆく病気です。
症状:視力は割といいのですが、早期に視野異常がでていることがあります。
当院では屈折異常が軽度なのに視力が出にくいといった小児の中に、OCT(眼底3次元画像検査)にて本症例である場合がまれにみられます。
検査:視力、視野検査、眼底検査、OCT(眼底3次元画像検査)、自発蛍光検査、網膜電位図などで診断可能です。
*網膜電位図については熊本大学病院にて行ってもらいます。OCT、自発蛍光検査は当院にて可能です。
治療:現在のところ有効な治療法はなく、将来人工視覚、遺伝子治療、再生医療による治療など現在研究中です。 しかし、学童期の視力障害に対し、必要があれば、眼鏡処方、拡大教科書の利用、特別支援学校を勧めるなどの対応を行います。




